BijME/CVS staan de twee dominante verklaringsmodellen (of scholen), het biomedische en de psychosociale verklaringsmodel, vrijwel haaks op elkaar (Working group on CFS/ME, 2002). In de visie van de biomedische school isME/ CVS een ziekte gelijk elke andere: het gevolg van een pathofysiologisch defect in het organisch functioneren (Working group on CFS/ME, 2002).Maes en Twisk (2010a) beschrijven een biologisch verklaringsmodel waarin organische abnormaliteiten die herhaaldelijk in de wetenschappelijke literatuur gerapporteerd zijn, zoals immunologische afwijkingen, infecties en oxidatieve/ nitrosatieve stress een hoofdrol spelen.Het verklaringsmodel van de psychosociale school is gebaseerd op de aanname dat irrationele overtuigingen, gedachten en gedrag de ziekte in stand houden (Working group on CFS/ ME, 2002). Psychosociale verklaringsmodellen zijn uitgewerkt door Vercoulen en anderen (1998),Harvey enWessely (2009) en Kempke en anderen (2010). Omdat biologische abnormaliteiten nauwelijks of geen rol spelen in de genoemde biopsychosociale verklaringsmodellen duiden wij deze in het vervolg aan als psychosociale verklaringsmodellen.
| • |
persoonlijke voorkeuren van de onderzoekers (researcher’s allegiance: Luborsky en anderen, 1999; Ioannidis, 2005);
|
| • |
een economisch gedreven tendens naar een protocol-gestuurde,evidencebased aanpak van ziekten en psychische problemen (Puliyel, 2001);
|
| • |
het uitgangspunt dat wetenschapsocially controlled zou moeten zijn, zodat politieke keuzen de wetenschappelijke agenda bepalen (Wessely, 2003):policy-based evidence in plaats vanevidence-based policy (Boden & Epstein, 2006);
|
| • |
conditionering en propaganda: herhaalde uitingen van feitelijk onjuiste, maar populaire standpunten door veronderstelde autoriteiten
in wetenschappelijke / populaire media.
|
Dit artikel heeft tot doel om de heersende opvatting datME/CVS een psycho/ sociogene oorsprong heeft en dat cognitieve gedragstherapie (CGT) / progressieve inspanningstherapie (GET) een effectieve en ongevaarlijke behandelwijze is, ter discussie te stellen.
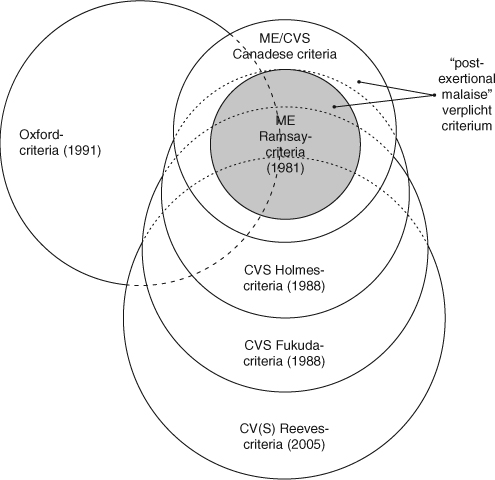
ME is, vooral in epidemische vorm, vanaf 1934 in de literatuur beschreven (Gilliam, 1938; Crowley, Nelson & Stovin, 1957; Ramsay, 1978).ME, sinds 1969 door deWHO als neurologische ziekte erkend (WHO, 1967), wordt gekarakteriseerd door spierzwakte / vermoeidheid, pijn, neurologische ontregeling, vooral van cognitieve, autonome en zintuiglijke systemen, en circulatiestoornissen, maar bovenal door een toename van de klachten na een minimale inspanning (post-exertional malaise).ME, zoals gedefinieerd door Ramsay (1988), is eind jaren ‘80 (Holmes en anderen, 1988) begin jaren ‘90 (Fukuda en anderen, 1994) opgerekt tot de vergaarbakdiagnose chronischevermoeidheids( syndroom), gedefinieerd op basis van het subjectieve criterium (invaliderende) ‘chronische vermoeidheid’.Wetenschappelijk onderzoek van de heterogene groep ‘chronisch vermoeiden’ levert logischerwijs niet altijd eenduidige uitkomsten op. Sommige afwijkingen worden alleen of vaker gevonden in een specifieke subgroep, bijvoorbeeld mensen met immunologische afwijkingen of ME/CVS-patiënten met een postviraal syndroom (vaak ontstaatME/CVS na een infectie; zie bijvoorbeeld De Becker, McGregor & DeMeirleir, 2002). Zo zijn de neurocognitieve problemen vanME/ CVS-patiëntenmet (sterk) verlaagde werkzaamheid vanNatural killer- oftewel NK-cellen beduidend groter dan die vanME/CVS-patiëntenmet normaal functionerende NK-cellen (Siegel en anderen, 2006). Ondanks het heterogene karakter van de patiëntenpopulatie is een aantal kenmerkende organische afwijkingen herhaaldelijk aangetoond voor de CVS-patiëntengroep als geheel.
Waar vooral (bio)medische wetenschappers aandringen op verscherping van de diagnosecriteria (Carruthers en anderen, 2003), teneinde terug te keren naar de basis (Ramsay, 1988), pleiten anderen voor verdere verruiming van de criteria (Reeves en anderen, 2005).HoewelME, postviraal syndroom en CVS voor deWorld Health Organisation (WHO, 1992) uitwisselbaar zijn, zijn de denotaties in de praktijk totaal verschillend (zie figuur1).Het verschil tussenME en CVS is essentieel, omdat het waarschijnlijk in belangrijke mate verklaart waarom CGT/GET negatief uitpakt bij circa 50% van de CVS-patiënten (Twisk & Maes, 2009).Post-exertional malaise, karakteristiek voorME, is niet verplicht voor de diagnose CVS.
Wij gebruiken in dit artikel de aanduidingME/CVS als hetME en/of CVS betreft. Daarbijmoet worden bedacht dat slechts een deel van de CVS-patiënten aan deME-criteria (Ramsay, 1988) voldoet.Met CVS wordt in dit artikel bedoeld het ziektebeeld gedefinieerd door Fukuda en anderen (1994): ‘onverklaarde chronische vermoeidheid’ die langer dan 6 maanden aanhoudt (hoofdcriterium), die gepaard gaat metminstens vier (van de acht) nevencriteria, waaronder pijn, opgezette klieren, concentratiestoornissen,post-exertional malaise en niet-verkwikkende slaap.De criteria vereisen voorafgaande uitsluiting van andere medische en psychiatrische aandoeningen (Fukuda en anderen, 1994).Wanneer onderzoekers een geheel eigen invulling hebben gegeven aan de diagnose CVS op basis van het nietszeggende begrip ‘chronische vermoeidheid’ duiden we dit in het vervolg aan als ‘CVS’.
| • |
voorbeschikkende factoren: karakterstructuur, genetische aanleg enzovoort;
|
| • |
uitlokkende factoren: infecties, vaccinaties, zwangerschap enzovoort;
|
| • |
instandhoudende factoren: dysfunctionele gedachten, stress, inactiviteit enzovoort.
|
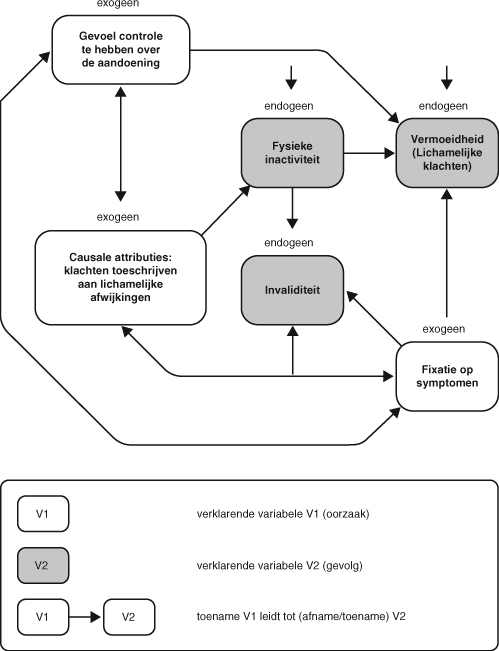
Biologische factoren, zoals infecties, zijn in deze opvatting geen instandhoudende factoren en van ondergeschikt of geen belang voor het ziektebeloop. Vercoulens model en varianten daarop vormende wetenschappelijke rechtvaardiging voor de psychosociale revalidatietherapie: de combinatie van CGT en GET. Met CGT ‘worden onbehulpzame, angst veroorzakende gedachten vastgesteld en worden die negatieve, niet-bewuste gedachten en onderliggende dysfunctionele aannamen uitgedaagd’ en ‘CGT combineert rehabilitatie via gradueel uitgebreide inspanning (GET) met een psychologische aanpak die zich richt op gedachten en overtuigingen (…) die herstel kunnen belemmeren.’ (Price, Mitchell, Tidy & Hunot, 2008, p. 3)
Samengevat: door onderhoudende factoren te doorbreken kan deME/CVSpatiënt herstellen. Veronderstelde dysfunctionele gedachten worden aangepakt met cognitieve gedragstherapie (CGT), terwijl gradueel uitgebreide bewegingsactivatie (GET) zich richt op (fysieke) deconditionering.
Een kernelement uit dit verklaringsmodel van Vercoulen is de hypothese dat de slechte fysieke conditie (‘deconditionering’) het gevolg is van bewegingsangst. Maar volgens Nijs, Vanherberghen, Duquet en DeMeirleir (2004) is er geen aantoonbare correlatie tussen kinesiofobia, inspanningscapaciteit en fysieke beperkingen, in ieder geval bij patiënten met verspreide spier- en/of gewrichtspijn. Volgens Gallagher, Coldrick, Hedge,Weir en White (2005) hebbenME/CVS-patiënten zonder comorbide psychiatrische problemen geen bewegingsangst. Bazelmans, Bleijenberg, Van derMeer en Folgering (2001) concluderen dat deconditionering geen onderhoudende factor is. Hun conclusie is opmerkelijk omdat de auteurs uitgesproken pleitbezorgers van het psychosociale verklaringsmodel zijn. VolgensWiborg, Knoop, Stulemeijer, Prins en Bleijenberg (2010) wordt vermoeidheid (‘CVS’) niet verklaard door het activiteitenniveau.
Een andere relevante misvatting is de centrale rol die aan specifieke persoonlijkheidskenmerken toebedacht wordt.Wood enWessely (1999, p. 385) stelden bijvoorbeeld vast dat hun onderzoek ‘het stereotype vanME/CVSpatiënten als perfectionisten met een negatieve houding tegenover de psychiatrie’ weerspreekt. Volgens Courjaret, Schotte,Wijnants, Moorkens en Cosyns (2009) verschillen patiënten niet van de gehele Vlaamse bevolking in persoonlijkheidsafwijkingen volgens DSMIV. Vollmer-Conna en anderen (2008) tonen aan dat psychosociale en omgevingsfactoren (persoonlijkheid, psychiatrische voorgeschiedenis enzovoort) geen significant effect hebben op de langetermijngevolgen van een Epstein-Barr-, Coxiella burnetii- of Ross River-virusinfectie (postviraleME/CVS). Volgens Meeus, Nijs,Huybrechts en Truijen (2010) kan hyperalgesia (verhoogde pijngevoeligheid), een belangrijk kenmerk vanME/CVS, niet verklaard worden door catastrofering (verhoogde aandacht voor lichamelijke sensaties, zoals pijn, waardoor deze als teken van onheil worden ervaren; definitie gebaseerd op Gezondheidsraad, 2005, p. 59 en Gezondheidsraad, 2007, p. 29) of depressie. Song en Jason (2005) onderzochten de invloed van de verklarende variabelen (psychosociale factoren) uit het Vercoulen-model op de te verklaren variabele (‘vermoeidheid’) en komen tot de conclusie dat hetmodel van toepassing is op ‘chronische vermoeidheid als gevolg van psychiatrische problemen’, niet op CVS. Onlangs toonden ook Kempke en anderen (2010) aan dat ‘vermoeidheid’ niet bepaald wordt door de door Vercoulen en anderen (1998) aangedragen psychogene variabelen.Uit de aangehaalde modelvalidatiestudies én uit onderzoeken die kernelementen uit het model weerspreken, mogen we de conclusie trekken dat het Vercoulen-model voor CVS niet valide is. Het is dan ook niet vreemd dat de therapieën die voortbouwen op het Vercoulenmodel en soortgelijke psychosociale verklaringsmodellen niet effectief en zelfs potentieel schadelijk zijn (Núñez en anderen, 2011).
In het door Kempke en anderen (2010) aangedragen alternatieve model is depressie de enige verklarende variabele vanME/CVS.Hoewel vaak gepaard gaandmet depressieve gevoelens, wordtME/CVS nietveroorzaakt door (klinische) depressie. Deze vaststelling is gebaseerd op diverse observaties. Comorbide psychiatrische aandoeningen hebben volgens Matsuda en anderen (2009) geen significante invloed op de symptomen vanME/CVS. Een factoranalyse van Fowler, Rice, Thapar en Farmer (2006) toonde aan dat depressie en ‘vermoeidheid’ (grotendeels) een andere etiologie hebben. Lloyd,Hickie, Hickie, Dwyer enWakefield (1992) stelden vast dat de immunologische afwijkingen bijME/CVS in aard en omvang sterk verschillen van die bij depressie en dat er een direct verband lijkt te bestaan tussen abnormale cellulaire immuniteit en de etiologie vanME/CVS. Volgens Vercoulen en anderen (1996) suggereert het uitblijven van een positief effect van het antidepressivum fluoxetine (20mg/dag) op de karakteristieke symptomen vanME/CVS dat ME/CVS en depressie een verschillende herkomst hebben. Ook biologisch verschillenME/CVS-patiënten sterk vanmensen met depressie. De genexpressie (eiwitsynthese) van depressieve patiënten toont bijvoorbeeld sterke gelijkenismet die van gezonde mensen, terwijl die bijME/CVS sterk afwijkt (Zhang en anderen, 2010).Depressie enME/CVS kunnen op basis van biologische abnormaliteiten (zie bijvoorbeeld Suhadolnik en anderen, 2004) én op grond van symptomologie (zie bijvoorbeeld Hawk, Jason & Torres-Harding, 2006) zeer precies (betrouwbaar) van elkaar onderscheiden worden.
Concluderend: de depressie-veroorzaakt-ME/CVS-hypothese blijkt eveneens niet houdbaar.
Aanhangers van het psychosocialemodel claimen dat CGT/GET de enigeevidence- based behandeling voorME/CVS is,met successcores tot 69% herstel (Knoop, Bleijenberg, Gielissen, Van derMeer &White, 2007), 50-70% verbetering (Whiting en anderen, 2001; Stulemeijer, De Jong, Fiselier, Hoogveld & Bleijenberg, 2005) en 70% substantiële verbetering (Deale, Chalder,Marks & Wessely, 1997).Die claim wordt echter weersproken door resultaten van systematischereviews (Bagnall, Hempel, Chambers, Orton & Forbes, 2007; Price, Mitchell, Tidy & Hunot, 2008) en recent Engels onderzoek (White en anderen, 2011). In dit grootschalige onderzoek onder ‘chronisch vermoeiden’ kwam slechts 28% respectievelijk 30% tot ‘herstel’met CGT/GET of CGT op basis van een zeer ruime bovengrens voor vermoeidheid. In objectieve termen (aantal meters gelopen in 6minuten) was er een minimale verbetering, die volstrekt ontoereikend was omte spreken van herstel of een substantiële respons. Volgens de York-review (Bagnall en anderen, 2007) voldoen slechts tien RCT’s aan de kwaliteitscriteria: vijf RCT’s voor CGT/GET en vijf RCT’s voor GET. Slechts één kleinschalige CGT/GET-RCT baseerde zich op de CVScriteria (Fukuda en anderen, 1994): drie hanteerden de Oxford-criteria (Sharpe en anderen, 1991), die – in strijd met de Fukuda-criteria – mensen met psychiatrische aandoeningen (depressiviteit, enzovoort)niet uitsluiten; één paste eigen ‘vermoeidheidscriteria’ toe. Ook deevidence-base van GET voor CVS was minimaal (twee kleine RCT’s). De enige RCT die het langetermijneffect onderzocht, toonde aan dat het positieve effect na vijf jaar geheel verdwenen was. Op basis van deze CGT/GET-review kunnen we concluderen dat de verondersteldeevidence-base bijkans non-existent is. Ook de 70%-effectiviteitclaim is onhoudbaar.De onderzoekers van de Cochrane-review (Price en anderen, 2008) concludeerden dat de klinische respons van CGT, in subjectieve termen, 40% is, tegenover 26% bij standaard-medische zorg. Bij die marginale effectiviteit van CGT moet nog worden aangetekend dat de geanalyseerde onderzoeken meestal chronische vermoeidheid en nietME/CVS betroffen, dat een afname van vermoeidheid niet correleert met verbeteringen in objectieve maatstaven voor vermoeidheid (DeLuca, Genova, Capili &Wylie, 2009; Weinstein en anderen, 2009) en dat er daarnaast ook nog een placebo-effect optreedt (14% voor psychiatrische of psychologische interventies: Cho,Hotopf &Wessely, 2005).Uit het bovenstaande mogen we concluderen dat op basis van de bestaande evidentie uit de internationale literatuur moeilijk vol te houden is dat CGT of CGT/GET effectief is voorME/CVS.
| • |
De patiëntenselectie:
|
||||
| • |
De berekeningswijze van succes:cut-off-scores op bovenvermelde vragenlijsten, die ver boven de door de auteurs zelf aangeduide normaalwaarden liggen, worden gelijkgesteld
aan de diagnose CVS, succes wordt telkens anders berekend en zelfs als scores nauwelijks veranderen, is CGT/GET’succesvol’
(Scheeres,Wensing, Knoop & Bleijenberg, 2008). Terwijl Knoop en anderen (2007) poneren dat 69% na afloop hersteld is, blijkt
dit, alsmen de normaalwaarden van de auteurs zelf toepast, slechts 31% te zijn.
|
||||
| • |
Het gebruik van subjectieve in plaats van objectieve maatstaven: een afname van de subjectieve ‘chronisch vermoeidheid’ wordt
niet weerspiegeld in een objectieve verbetering, bijvoorbeeld in activiteitenniveau (Wiborg en anderen, 2010) of in fysiologische
inspanningscapaciteit (Akkoordraad Referentiecentra Chronisch vermoeidheidssyndroom, 2006) of gaat zelfs gepaardmet een objectieve
verslechtering, zoals afname van de arbeidsparticipatie (Akkoordraad Referentiecentra Chronisch vermoeidheidssyndroom, 2006).
|
||||
| • |
Uitvallers worden niet meegerekend en het aantal patiënten bij wie verslechtering optreedt, blijft onvermeld, evenals de redenen
voor de grote uitval onder psychotherapeuten (Bazelmans en anderen, 2005; Prins en anderen, 2001; Knoop en anderen, 2007;
Scheeres en anderen, 2008).
|
Alsmen de Nederlandse onderzoeken kritisch analyseert, moet de conclusie luiden dat de 70%-succesclaim ontleend aan het eigen onderzoek onterecht is: CGT/GET is niet significant effectiever dan standaard-medische behandeling (20-35%). Volgens Van Houdenhove (2006) moet CGT/GET dan ook niet gericht zijn op herstel, maar op aanvaarding van de ziekte, voorkomen van terugval door inspanning te doseren en ontlasten van het stresssysteem.
De impliciete gedachtegang van de voorstanders van CGT/GET is datME/ CVS een medisch onverklaarde aandoening is. Talloze onderzoeken laten uiteenlopende organische afwijkingen zien in vergelijking met gezonde mensen, mensen met psychiatrische aandoeningen en mensen met verwante ziekten, zoals fibromyalgie. De relevantste afwijkingen zijn weergegeven in tabel1. Die afwijkingen en de hoofdrol die infecties en het immuunsysteem spelen in de pathofysiologie zijn bevestigd in genexpressieonderzoek (Kaushik en anderen, 2005; Gow en anderen, 2009).
|
Afwijking |
Onderzoek (voorbeelden) |
|
|---|---|---|
|
Immunologisch: een (over)actief, verzwakt én dysfunctioneel afweersysteem |
Klimas, Salvato, Morgan & Fletcher (1990) |
|
|
Immuunactivatie (inflammatie) |
Maes, Mihaylova, Kubera & Bosmans (2007) Spence, Kennedy, Belch, Hill & Khan (2008) |
|
|
Immuunsuppressie: verminderde werking NK-cellen, IgG subklasse-tekorten enzovoort |
Lorusso en anderen (2009) |
|
|
Immuundysfunctie: Th1-Th2-shift, RNase-L-fragmentatie enzovoort |
Nijs & De Meirleir (2005) |
|
|
Afweersysteem-gerelateerde genetische variaties (SNPs) |
Vollmer-Conna en anderen (2008) Carlo-Stella en anderen (2009) |
|
|
Persisterende en/of reactiverende infecties, onder andere: |
||
|
Diverse |
Hilgers & Frank (1996) |
|
|
HHV6 |
Nicolson, Gan & Haier (2003) |
|
|
Epstein-Barr |
Lerner en anderen (2004) |
|
|
Mycoplasma |
Nijs, Nicolson, De Becker, Coomans & De Meirleir (2002) |
|
|
XMRV/MLV |
Lombardi en anderen (2009) |
|
|
(een nieuw retrovirus?) |
Lo en anderen (2010) |
|
|
Gastro-intestinale afwijkingen |
||
|
Darmdysbiose |
Sheedy en anderen (2009) |
|
|
Verhoogde darmpermeabiliteit en translocatie van enterobacteriën |
Maes, Mihaylova & Leunis (2007) |
|
|
Cardiovasculaire afwijkingen |
||
|
Structurele abnormaliteiten |
Lerner, Lawrie & Dworkin (1993) Miwa & Fujita (2009) |
|
|
Hartfunctie-afwijkingen |
Peckerman en anderen (2003) LaManca en anderen (2001) |
|
|
Hypovolemia (laag bloedvolume) |
Streeten & Bell (1998) |
|
|
Hypoperfusie (slechte doorbloeding), bijvoorbeeld van de hersenen en spieren |
Costa, Tannock & Brostoff (1995) McCully & Natelson (1999) Patrick Neary en anderen (2008) |
|
|
Orthostatische intolerantie |
Hoad, Spickett, Elliott & Newton (2008) Wyller, Barbieri, Thaulow & Saul (2008) |
|
|
Verhoogde oxidatieve en nitrosatieve stress en gevolgen daarvan, zoals schade aan DNA, eiwitten, enzovoort. |
Gow en anderen (2009) Fulle en anderen (2000) |
|
|
Mitochondriale afwijkingen (verlaagde energieproductie) |
||
|
Schade aan mitochondria |
Zhang, Baumer, Mackay, Linnane & Nagley (1995) |
|
|
Dysfunctionele mitochondria (energiecentrales) |
Myhill, Booth & McLaren-Howard (2009) |
|
|
Afname van de verzuringsdrempel en zuurstofopname door inspanning |
VanNess, Snell, Stevens, Bateman & Keller (2006) Vermeulen, Kurk, Visser, Sluiter & Scholte (2010) |
|
|
Toename van neurocognitieve klachten door inspanning |
LaManca en anderen (1998) VanNess, Snell, Stevens & Stiles (2007) |
|
|
Verstoorde stressresponse |
||
|
Hypothalamus-hypofyse-bijnier (HPA)-as hypoactiviteit |
Van den Eede, Moorkens, Van Houdenhove, Cosyns & Claes (2007) Gaab en anderen, (2002) |
|
|
Verstoorde stressmechanismen |
Thambirajah, Sleigh, Stiver & Chow (2008) Jammes, Steinberg, Delliaux en Brégeon (2009) |
|
|
Neurologische afwijkingen, onder andere: |
||
|
Diverse |
Lange en anderen (1999) Schwartz en anderen (1994) |
|
|
Afname van de grijze hersenmassa |
De Lange en anderen (2005) |
|
|
Ontsteking van het zenuwstelsel |
Schutzer en anderen, (2011) Natelson, Weaver, Tseng & Ottenweller (2005) |
|
|
Verstoorde signaalwerking |
Siemionow, Fang, Calabrese, Sahgal & Yue (2004) |
|
|
Neurocognitieve afwijkingen |
Thomas & Smith (2009) Cockshell & Mathias (2010) |
|
|
Ionenkanaal-dysfunctie |
Whistler, Jones, Unger & Vernon (2005) Jones, Hollingsworth, Taylor, Blamire & Newton (2010) |
|
|
Toename pijn(receptoren) bij inspanning |
Light, White, Hughen & Light (2009) Whiteside, Hansen & Chaudhuri (2004) Van Oosterwijck en anderen (2010) |
|
Karakteristieke klachten, zoals verlaagde fysieke inspanningscapaciteit, (spier)pijn, spierzwakte, neurocognitieve klachten, zijn plausibel te verklaren op basis van pathofysiologische abnormaliteiten, zoals inflammatie en immuundysfunctie, oxidatieve en nitrosatieve stress,metabole dysfunctie, enzovoort (zie bijvoorbeeld Gow en anderen, 2009; Twisk, Arnoldus &Maes, 2010). Samengevat is de stelling datME/CVS enpost-exertional malaise medisch onverklaarbaar zijn, niet houdbaar.
Onderzoek heeft herhaaldelijk aangetoond dat kenmerkende klachten, zoals pijn (Núñez en anderen, 2011; Van Oosterwijck en anderen, 2010), neurocognitieve klachten (VanNess en anderen, 2007; Lamanca en anderen, 1998) en verminderde fysiologische inspanningscapaciteit/conditie (VanNess en anderen, 2006; Vermeulen en anderen, 2010) toenemen door inspanning. Voor meer voorbeelden van de effecten van inspanning op de symptomatologie verwijzen wij naar Twisk enMaes (2009).
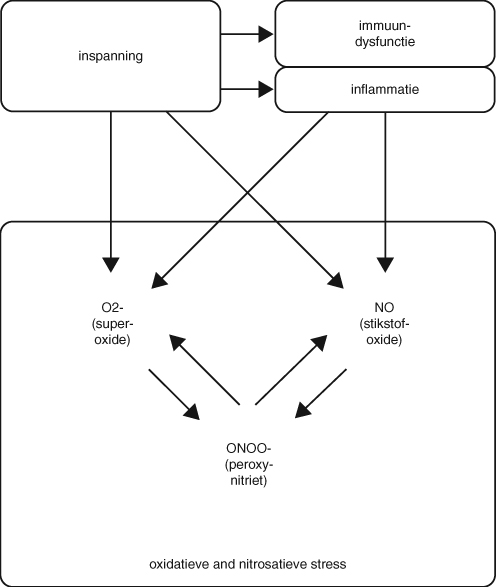
Fysieke en neurocognitieve inspanning (Twisk &Maes, 2009; zie figuur3) en psychologische stress (Black & Garbutt, 2002) zullen bestaande immunologische abnormaliteiten, zoals inflammatie, immuunsuppressie en oxidatieve en nitrosatieve stress intensiveren.Dit verklaart waarom patiënten vaak zeer slecht op inspanning, en dus zeker op gradueel uitgebreide inspanning (GET), reageren.Het is dan ook evident dat GET, bijME/CVS onlosmakelijk verbondenmet CGT, potentieel schadelijk is voor patiënten, op zijn minst bij een substantiële subgroep (deME-patiënten?). Er is voldoende grond omte kunnen stellen dat CGT/GET iatrogene schade kan toebrengen aanME/CVS-patiënten (zie Twisk & Maes, 2009; dezereview vermeldt een kleine tweehonderd bronnen).
Als we kijken naar objectieve maatstaven voor het effect van CGT/GET in de klinische praktijk, kunnen we concluderen dat CGT/GET contraproductief werkt. De stellingname dat CGT/GET negatief uitpakt bij een grote groep patiënten wordt bevestigd door een evaluatie van de resultaten van de Belgische CVS-referentiecentra en grootschalige enquêtes onder patiënten.Die evaluatie over de periode 2002-2004 (Akkoordraad Referentiecentra Chronisch vermoeidheidssyndroom, 2006), die zwaar leunt op de CGT/GET-benadering, is duidelijk: de conditie/inspanningscapaciteit (maximale zuurstofopname, verzuringsdrempel) verbetert gemiddeld niet (en verslechtert zelfs bij 43% van de patiënten) en de arbeidsparticipatie neemt af. Ook als men subjectieve maatstaven als uitgangspunt neemt, meldt een grote groep patiënten een verslechtering, zoals toename van pijn (31-33%) en verslechtering van de concentratie (32-48%) en het fysieke functioneren (29-50%). Dat CGT/GET negatieve consequenties heeft voor veel patiënten blijkt ook uit drie grootschalige enquêtes onder patiënten in Groot-Brittannië en Noorwegen en twee kleinere enquêtes onder Schotse en Nederlandse patiënten en een rapport van het NIVEL (zie tabel2).De patiëntenervaringen stroken qua tendens en ordegrootte niet met een recent onderzoek van het Nijmeegs Kenniscentrum Chronische Vermoeidheid (Heins en anderen, 2010) onder ‘chronisch vermoeiden’.Deze onderzoekers concluderen dat CGT/GET slechts bij 2 tot 12% van de patiënten tot verslechtering leidt. Onderzoek naar praktijkervaringen van patiënten – samengevat in tabel2 – laat echter zien dat CGT/GET neutraal is voor circa 30% en nadelig voor 40% van de patiënten. CGT is neutraal voor ongeveer 50% en nadelig voor ongeveer 20% van de patiënten.
De gegevens in tabel2, de evaluatie van de Belgische referentiecentra en een recente RCT (Núñez en anderen, 2011) onderstrepen dat CGT/GET nadelig uitpakt bij circa 40-50% van de patiënten. Volgens Jason en anderen (2008) en Jason en anderen (2007) geldt dit in het bijzonder voor de grote subgroep met immunologische afwijkingen (immuunactivatie).
|
Organisatie |
Land |
N |
Interventie |
Verbetering |
Neutraal |
Verslechtering |
|---|---|---|---|---|---|---|
|
Action for M.E./AfME (2001) |
Groot-Brittannië |
1214 285 |
CGT/GET CGT |
34% 7% |
16% 67% |
50% 26% |
|
ME Association (2010) |
Groot-Brittannië |
906 997 862 |
CGT/GET CGT Fysiotherapie |
22% 26% 30% |
21% 54% 37% |
57% 20% 33% |
|
Action for M.E./AfME (2007) |
Schotland |
172 223 160 |
CGT/GET GA* CGT |
12% 32% 39% |
14% 14% 44% |
74% 54% 18% |
|
Bjørkum, Wang & Waterloo (2009) |
Noorwegen |
620 311 |
CGT/GET CGT |
13% 57% |
8% 36% |
79% 7% |
|
Koolhaas, De Boorder & Van Hoof (2008) ** |
Nederland |
100 |
CGT/GET |
32% |
30% |
38% |
|
De Veer & Francke (2008) |
Nederland |
102 142 115 |
Oefentherapie (GET) GA* CGT |
21% 43% 30% |
42% 24% 43% |
37% 33% 27% |
De tegenstelling tussen demedische en de psychosociale school, toegespitst op de situatie in Nederland (Working group on CFS/ME, 2002; Vandenbergen & Vanheule, 2005), is in tabel3 kort samengevat.
In Nederland en de ons omringende landen is het psychosociale verklaringsmodel dominant. Dit blijkt ondermeer uit de samenstelling van de Gezondheidsraadcommissie CVS die in 2005 haar advies aan de minister uitbracht (Gezondheidsraad, 2005) en het Verzekeringsgeneeskundig protocol voor verzekeringsartsen in 2007 (Gezondheidsraad, 2007) publiceerde.Die samenstelling met veel pleitbezorgers van het psychosociale model en geen enkele pleitbezorger van de biomedische verklaring bepaalt in belangrijke mate de inhoud van de adviezen. Beleidsbepalende documenten, zoals het adviesrapport en het verzekeringsgeneeskundig protocol, worden gedomineerd door het psychosociale gedachtegoed.De Gezondheidsraad (2005) beveelt, in strijd met internationale verdragen (WHO, 1992) aan de naamME af te schaffen, omdat die naam misleidend zou zijn.Nog afgezien van de vraag of deze stellingname juist is – uit onderzoek, ondermeer van Natelson en anderen (2005) en Baraniuk en anderen (2005) blijkt dat een substantieel deel van deME/CVS-patiënten wel degelijk een ontsteking van het centraal zenuwstelsel (encephelalomyelitis) heeft –, werdmet het afschaffen van de naam ook de kenmerkende definitie vanME (Ramsay, 1988) overboord gezet.
|
(Bio)medische school |
Psychosociale school |
|
|---|---|---|
|
Ziekte/Aandoening |
ME Karakteristieke fysieke symptomen • Post-exertional malaise • Neurocognitieve afwijkingen • Cardiovasculaire ontregeling Neurologische ziekte: G93.3 |
CVS of nog ruimer: ‘chronische vermoeidheid’ (vermoeidheid-plus symptoomdefinities) Medisch onverklaarbare aandoening of functioneel (somatisch) syndroom (samen met fibromyalgie, whiplash, enzovoort) Somatoforme stoornis: F45.0, of neurastenie: F48.0 |
|
Diagnose |
Klinische diagnosecriteria, bijvoorbeeld: Canadese criteria: hard – objectief – medicus (criteria stringenter/subgroepen) |
Symptoomcriteria, bijvoorbeeld: CDC 1994/2005-criteria: zacht – subjectief – patiënt (criteria steeds ruimer) |
|
Onderzoek |
Wetenschappelijke criteria Biologische parameters hard – objectief – wetenschapper (criteria stringenter/subgroepen) |
Symptoomcriteria (vragenlijsten/zelfrapportage) |
|
Afwijkingen |
Talloze (gemiddeld, voor subgroepen) meer dan 3500 studies. |
Nauwelijks, met name ‘stressgebonden’ (andere afwijkingen ontkend/genegeerd) |
|
Oorzaak/ verklaring |
Grote lijn op basis van onderzoek: hyperactief en verzwakt afweersysteem← → (chronische en reactiverende) infecties met grote consequenties voor: • het autonome zenuwstelsel en • het endocriene stelsel (HPA-as), • het cardiovasculaire systeem en • het energiesysteem etc. → inspanningscapaciteit ↓ hersteltijd ↑ |
Dysfunctionele gedachten: denken dat je ziek bent doorzetten: rust roest! Persoonlijkheidskenmerken Bewegingsangst → deconditionering Of Verminderde stressresponse: Inflammatie et cetera zijn gevolg, geen oorzaak. |
|
Therapie |
Herstel bevorderend (lange termijn, oorzaak): • Infecties bestrijden • Afweersysteem (doen) herstellen • Darmflora herstellen • Oxidatieve stress reduceren Symptomatisch (korte termijn): Bijvoorbeeld: pijn of slaapstoornissen |
Gedragstherapie (CGT): gericht op dysfunctionele gedachten. Graduele inspanningstherapie (GET): Stapsgewijze uitbreiding van activiteiten. Medisch(e) diagnose/therapie is zinloos, want de aandoening is medisch onverklaarbaar of wordt afgeraden, want zij zou patiënt in zijn ‘somatische attributie’ kunnen bevestigen. |
Eveneens in strijd met de ICD-classificatie (WHO, 2001;WHO, 2004) stelt de Gezondheidsraad dat CVS als somatoforme stoornis (F45.0) of als neurasthenie (F48.0) opgevat kan worden. Tevens adviseert de Gezondheidsraad (2005) om CVS niet als aparte aandoening te beschouwen, maar als een verschijningsvorm van een nog algemenere aandoening: het functioneel (somatisch) syndroom, hier gedefinieerd als een samenstel van lichamelijke klachten zonder fysiologische oorzaak (Nimnuan, Rabe-Hesketh,Wessely & Hotopf, 2001; Barsky & Borus, 1999).
In tegenspraak met veel onderzoeksresultaten (voor voorbeelden zie tabel1) stelt de Gezondheidsraad (2005) dat chronische infecties enzovoort géén onderhoudende factor zijn, dat de infectiegevoeligheid niet stijgt en dat immuundysfunctie en een abnormale immuunrespons een ondergeschikte rol spelen in de pathofysiologische verklaring vanME/CVS. Ook onderzoek dat andere afwijkingen aantoont, zoals mitochondriale dysfunctie, verhoogde oxidatieve en nitrosatieve stress, neurologische afwijkingen,post-exertional malaise enzovoort (zie tabel1; Twisk & Maes, 2009; Maes &Twisk, 2010a) wordt genegeerd of zonder tegenargumenten terzijde geschoven.De Gezondheidsraad stelt voor de zoektocht naar één specifieke oorzaak of meerdere specifieke oorzaken van CVS te staken. Ten slotte wordt zonder onderbouwing gesteld dat het effect van CGT/GET duurzaam is gebleken en dat verslechtering door CGT/GET niet is aangetoond (Gezondheidsraad, 2005; Gezondheidsraad, 2007).
De dominantie van het psychosociale gedachtegoed heeft grote gevolgen voor het leven van en de zorg aan patiënten (SteungroepME en Arbeidsongeschiktheid, 2005):
–Medisch: de diagnose wordt vertraagd gesteld,waardoor de herstelkansen sterk afnemen (Vercoulen en anderen, 1996; Clark en anderen, 1995). Relevant medisch onderzoek, zoals inspanningstests en neuropsychologisch onderzoek, dienen volgens de Gezondheidsraad (2005, 2007) tot het minimum beperkt te worden, omdat deze de somatische attributie zouden kunnen versterken (Gezondheidsraad, 2007, p. 35) of omdat deze ‘niet zinvol’ (Gezondheidsraad, 2007, p. 35) respectievelijk ‘van weinig waarde’ (Gezondheidsraad, 2007, p. 34), zouden zijn. Medische expertise is in Nederland nagenoeg niet aanwezig; medisch-wetenschappelijk onderzoek wordt nauwelijks gedaan.
| – |
Financieel-juridisch: inkomens- en ziektekostenverzekeraars gebruiken de argumenten van de Gezondheidsraad om patiënten uitkeringen, hulpmiddelen/voorzieningen,
zoals rolstoelen en huishoudelijke hulp en medische behandeling (bijvoorbeeld antibiotica) te onthouden.
|
| – |
Psycho-emotioneel: het bovenstaande leidt ertoe dat veel patiënten in het nauw geraken, op zichzelf aangewezen zijn,met schuld- en schaamtegevoelens
rondlopen, een secundaire depressie ontwikkelen (30-60%) of hun partner kwijtraken.
|
| – |
Sociaal: door de beeldvorming dat bij velen door de dominantie van de psychosociale zienswijze is ontstaan, is er in de maatschappij
en in de omgeving vaak weinig begrip voor de ernst van de ziekte en geraken veel patiënten in een sociaal isolement.
|
De psycholoog/psychotherapeut speelt, gewild of ongewild, een hoofdrol bij ME/CVS. Volgens het Nederlands Instituut van Psychologen (NIP) zijn de noodzakelijke vakinhoudelijke competenties van de (gezondheidszorg)psycholoog onder te verdelen in drie rollen: psychodiagnostiek (diagnosticus), indicatiestelling (expert) en psychologische behandeling.We nemen die driedeling als uitgangspunt voor de rollen die de psycholoog voor deME/CVSpatiënt kan spelen. Alsdiagnosticus dient de psycholoog te bepalen in hoeverre de klachten een gevolg zijn van een psychische aandoening (bijvoorbeeld primaire depressie), omdat dit de diagnose CVS (Fukuda en anderen, 1994) enME/CVS (Carruthers en anderen, 2003) uitsluit. Niettegenstaande het gangbare beeld van CVS als een vorm van chronische vermoeidheid die niet medisch te verklaren zou zijn, is gedegen kennis van de diagnostische criteria en een objectieve beoordeling van de patiënt een voorwaarde. Voor een juiste diagnose is het essentieel onderscheid te maken tussen een primaire en secundaire depressie of angststoornis (Stein, 2005). In dat kader beschrijft de psychiater Stein op basis van relevante bevindingen klinische richtlijnen voor het stellen van de diagnoseME/CVS en de kenmerkende verschillen met een aantal psychische aandoeningen. Alsexpert zou de psycholoog naar onze mening moeten beschikken over kennis van indicaties en contra-indicaties voor diverse behandelingsmethoden en van de evidentie over effectiviteit en doelmatigheid ervan. Zo vormt inspanningsintolerantie, bijvoorbeeld te objectiveren met een dubbele fietstest, een contra-indicatie voor CGT/GET. In het geval vanME/CVS zou de psycholoog vanuit ethische en professionele overwegingen vraagteken smoeten plaatsen bij zijn rol als CGT/GET-therapeut die claimt herstel van de ziekte te kunnen bewerkstelligen. Er bestaat bij veel patiënten een grote aarzeling omeen beroep te doen op een psycholoog voor gewenste psychologische begeleiding bij het omgaan met de ziekte. Beide partijen lijken gevangen door de situatie (Stein, 2005).
Met dit artikel sluiten wij aan bij een discussie over de trend om het argument vanevidence-based medicine aan te wenden omwetenschappelijk onderzoek naar bepaalde behandelmethoden, in dit geval CGT en GET, rooskleuriger voor te stellen dan de feiten rechtvaardigen. Volgens Lauteslager (2006) verhullen RCT’s enempirically supported therapies (EST’s) somsmeer dan zij onthullen. Net als Lauteslager zijn wij geen tegenstanders vanevidence-based medicine,maar wij pleiten wel voor een kritische analyse van hetgeen onder deze noemer wordt gepropageerd. Daartoe is het noodzakelijk de onderliggende paradigma’s te analyseren. Deze zijn leidend voor de keuzes die onderzoekersmaken, die daarmee vooringenomen standpunten (biases) kunnenmaskeren.
Wij hebben in dit artikel argumenten aangedragen die pleiten voor een organische verklaring vanME/CVS en we plaatsen kritische kanttekeningen bij het psychosociale paradigma en de daarop gebaseerde interventies (CGT/ GET).
ME/CVS is een ernstige ziekte en géén vermoeidheidsaandoening, laat staan ‘ziektegedrag’ (Gezondheidsraad, 2005, pp. 59 en 65).Het psychosociale verklaringsmodel voorME/CVS is onjuist en deevidence-based (70%) effectiviteitsclaim voor de combinatie psychotherapie (CGT)/oefentherapie (GET) is onterecht. Sterker nog: CGT/GET is potentieel schadelijk voor een grote groep CVS-patiënten (per definitie alleME-patiënten). Niet alleen karakteristieke klachten, maar ook de onderliggende pathofysiologische abnormaliteiten nemen toe door inspanning, dus zeker door herhaalde en uitgebreide inspanning (GET).Hoewel sommige patiënten CGT als zinvol ervaren, is de twee-eenheid CGT/GET, zeker zonder objectieve medische criteria zoals inspanningscapaciteit en zuurstofopname,medisch-ethisch onaanvaardbaar (Maes & Twisk, 2010b).
De psychotherapeut is, al dan niet bewust, een speler in het krachtenveld rondME/CVS. Zijn rol als behandelaar weerhoudt veel patiënten ervan psychologische steun te zoeken teneinde om te kunnen gaan met de verstrekkende gevolgen van de ziekte. Huisartsen kiezen doorgaans voor het psychosociale verklaringsmodel (Horton-Salway, 2002) en het is aannemelijk dat dit ook voor psychotherapeuten geldt. Die keuze van hetmodel heeft grote invloed op de patiënt-therapeutrelatie (Vandenbergen & Vanheule, 2005).De feiten geven aanleiding tot een heroverweging van door opiniemakers in wetenschappelijke en populaire media uitgedragen standpunten. Een paradigmaverschuiving (Kuhn, 1962) rondME/CVS is onontkoombaar.Het psychosociale verklaringsmodel en de daarop gebaseerde aanpak (CGT/GET) zijn als de kleren van de keizer.Welke psycholoog heeft de moed zijn vinger op te steken? Het verleden (de geschiedenis van multiple sclerose, tuberculose, maagzweer enzovoort) leert ons wat demedische, psychische en sociale schade kan zijn als men hardnekkig vasthoudt aan onjuiste psychosociale verklaringsmodellen.
Literatuur
| Action forM.E./AfME. (2001).Severely neglected. www.afme.org.uk/res/img/resources/Severely%20Neglected.pdf (opgehaald 14 april 2011) |
| Action forM.E./AfME. (2007).Scotland M.E./CFS scoping exercise report. www.afme.org.uk/res/img/resources/Scotland%20M.E.%20Scoping%20Exercise%20Report.PDF (opgehaald 14 april 2011) |
| Akkoordraad Referentiecentra Chronisch vermoeidheidssyndroom. (2006). Evaluatierapport (2002–2004) over de uitvoering van de revalidatieovereenkomsten tussen het comité van de verzekering voor geneeskundige verzorging (ingesteld bij het RIZIV) en de referentiecentra voor het chronisch vermoeidheidssyndroom. |
| Bagnall, A., Hempel, S., Chambers, D., Orton, V. & Forbes, C. (2007). The treatment and management of chronic fatigue syndrome/myalgic encephalomyelitis in adults and children.Centre for Reviews and Dissemination (CRD), University of York, CRD Report 35, 161. |
| Baraniuk, J.N., Casado, B., Maibach, H., Clauw, D. J., Pannell, L.K. &Hess, S. (2005). A chronic fatigue syndrome - related
proteome in human cerebrospinal fluid.BMC Neurology, 5, 22. |
| Barsky, A.J. & Borus, J.F. (1999). Functional somatic syndromes.Annals of Internal Medicine, 130, 910–921. |
| Bazelmans, E., Bleijenberg, G., Meer, J.W. van der & Folgering, H. (2001). Is physical deconditioning a perpetuating factor
in chronic fatigue syndrome? A controlled study on maximal exercise performance and relations with fatigue, impairment and
physical activity.PsychologicalMedicine, 31, 107–114. |
| Bazelmans, E., Prins, J.B., Lulofs, R., Meer, J.W. van der & Bleijenberg, G. (2005). Cognitive behaviour group therapy for
chronic fatigue syndrome: a non-randomised waiting list controlled study.Psychotherapy and Psychosomatics, 74, 218–224. |
| Bjørkum, T., Wang, C.E. &Waterloo, K. (2009). Pasienterfaringer med ulike tiltak ved kronisk utmattelsessyndrom.Tidsskrift for Den norske legeforening, 129, 1214–1216. |
| Black, P.H. & Garbutt, L.D. (2002). Stress, inflammation and cardiovascular disease.Journal of Psychosomatic Research, 52, 1–23. |
| Bleijenberg, G., Bazelmans, E. & Prins, J. (2001).Het chronisch vermoeidheidssyndroom. Pratijkgids gedragstherapie, deel 13. Houten: Bohn Stafleu van Loghum. |
| Boden, R. & Epstein, D. (2006). Managing the research imagination? Globalisation and research in higher education.Globalisation, Societies and Education, 4, 223–236. |
| Cader, S., O’Donovan, D.G., Shepherd, C. & Chaudhuri, A. (2009). Neuropathology of postinfectious chronic fatigue syndrome.Journal of the Neurological Sciences, 285, S60–S61. |
| Carlo-Stella, N., Bozzini, S., De Silvestri, A., Sbarsi, I., Pizzochero, C., Lorusso, L., et al. (2009).Molecular study of
receptor for advanced glycation endproduct gene promoter and identification of specificHLA haplotypes possibly involved in
chronic fatigue syndrome.International Journal of Immunopathology and Pharmacology, 22, 745–754. |
| Carruthers, B.M., Jain, A.K., De Meirleir, K., Peterson, D. L., Klimas, N.G., Lerner, A.M., et al. (2003). Myalgic encephalomyelitis/chronic
fatigue syndrome: clinical working case definition, diagnostic and treatment protocols.Journal of Chronic Fatigue Syndrome, 11, 7–115. |
| Cho, H. J., Hotopf, M. &Wessely, S. (2005). The placebo response in the treatment of chronic fatigue syndrome: a systematic
review and meta-analysis.Psychosomatics and Medicine, 67, 301–313. |
| Clark, M.R., Katon, W., Russo, J., Kith, P., Sintay, M. & Buchwald, D. (1995). Chronic fatigue: risk factors for symptom persistence
in a 2 1/2-year follow-up study.American Journal of Medicine, 98, 187–195. |
| Cockshell, S. J. &Mathias, J.L. (2010). Cognitive functioning in chronic fatigue syndrome: a meta-analysis.PsychologicalMedicine, 40, 1253–1267. doi:10.1017/S0033291709992054. |
| Costa, D.C., Tannock, C. & Brostoff, J. (1995). Brainstem perfusion is impaired in chronic fatigue syndrome.Quarterly Journal of Medicine, 88, 767–773. |
| Courjaret, J., Schotte, C., Wijnants, H., Moorkens, G. & Cosyns, P. (2009). Chronic fatigue syndrome and DSM-IV personality
disorders.Journal of Psychosomatic Research, 66, 13–20. |
| Crowley, N., Nelson, M. & Stovin, S. (1957). Epidemiological aspects of an outbreak of encephalomyelitis at the Royal Free
Hospital, London, in the summer of 1955.Journal of Hygiene, 55, 102–122. |
| De Becker, P., McGregor, N. & De Meirleir, K. (2002). Possible triggers andmode of onset of chronic fatigue syndrome.Journal of Chronic Fatigue Syndrome, 10, 3–18. |
| Deale, A., Chalder, T., Marks, I. & Wessely, S. (1997). Cognitive behavior therapy for chronic fatigue syndrome: a randomized
controlled trial.American Journal of Psychiatry, 154, 408–414. |
| DeLuca, J., Genova, H.M., Capili, E.J. & Wylie, G.R. (2009). Functional neuroimaging of fatigue.PhysicalMedicine and Rehabilitation Clinics of North America, 20, 325–337. |
| Dooper, M. (2009). Volledig herstel van chronische vermoeidheid is mogelijk.Radbode (informatieblad van Universitair Medisch Centrum Sint Radboud), 34, 11. |
| Fowler, T.A., Rice, F., Thapar, A. & Farmer, A. (2006). Relationship between disabling fatigue and depression in children:
genetic study.British Journal of Psychiatry, 189, 247–253. |
| Fukuda, K., Straus, S.E., Hickie, I., Sharpe, M., Dobbins, J.G. & Komaroff, A.L. (1994). The chronic fatigue syndrome: a comprehensive
approach to its definition and study.Annals of Internal Medicine, 121, 953–959. |
| Fulle, S., Mecocci, P., Fanó, G., Vecchiet, I., Vecchini, A., Racciotti, D., et al. (2000). Specific oxidative alterations
in vastus lateralis muscle of patients with the diagnosis of chronic fatigue syndrome.Free Radical Biology and Medicine, 29, 1252–1259. |
| Gaab, J., Hüster, D., Peisen, R., Engert, V., Heit z, V., Schad, T., et al. (2002). Hypothalamicpituitary- adrenal axis reactivity
in chronic fatigue syndrome and health under psychological, physiological, and pharmacological stimulation.Psychosomatic Medicine, 64, 951–962. |
| Gallagher, A.M., Coldrick, A.R., Hedge, B., Weir, W.R. & White, P.D. (2005). Is the chronic fatigue syndrome an exercise phobia?
A case control study.Journal of Psychosomatic Research, 58, 367–373. |
| Gezondheidsraad. (2005).Het chronische-vermoeidheidssyndroom. Publicatie nr. 2005/02, Den Haag. |
| Gezondheidsraad. (2007).Verzekeringsgeneeskundige protocollen: chronische-vermoeidheidssyndroom, lumbosacraal radiculair syndroom. Publicatie nr. 2007/12, DenHaag. |
| Gilliam, A.G. (1938). Epidemiological study on an epidemic, diagnosed as poliomyelitis, occurring among the personnel of Los Angeles County GeneralHospital during the summer of 1934.United States Treasury Department Public Health Service Public Health Bulletin, 240, 1–90. |
| Gow, J.W., Hagan, S., Herzyk, P., Cannon, C., Behan, P.O. & Chaudhuri, A. (2009). A gene signature for post-infectious chronic fatigue syndrome.BMCMedical Genomics, 2, 38. doi:10.1186/1755-8794-2-38. |
| Hart, W.D. (1996). Dualism. In S. Guttenplan (red.),Companion to the Philosophy of Mind (pp. 265–269). Oxford: Blackwell. |
| Harvey, S.B. & Wessely, S. (2009). Chronic fatigue syndrome: identifying zebras amongst the horses.BMCMedicine, 7, 58. |
| Hawk, C., Jason, L.A. & Torres-Harding, S. (2006). Differential diagnosis of chronic fatigue syndrome and major depressive
disorder.International Journal of Behavioral Medicine, 13, 244–251. |
| Heins, M.J., Knoop, H., Prins, J.B., Stulemeijer, M., Meer, J.W.M. van der & Bleijenberg, G. (2010). Possible detrimental effects of cognitive behaviour therapy for chronic fatigue syndrome.Psychotherapy and Psychosomatics, 79, 249–256. doi: 10.1159/000315130. |
| Hilgers, A. & Frank, J. (1996). Chronic fatigue syndrome: evaluation of a 30-criteria score and correlation with immune activation.Journal of Chronic Fatigue Syndrome, 2, 35–47. |
| Hoad, A., Spickett, G., Elliott, J. & Newton, J. (2008). Postural orthostatic tachycardia syndrome is an under-recognized
condition in chronic fatigue syndrome.Quarterly Journal of Medicine, 101, 961–965. |
| Holmes, G.P., Kaplan, J.E., Gantz, N.M., Komaroff, A.L., Schonberger, L.B., Straus, S.E., et al. (1988). Chronic fatigue syndrome:
a working case definition.Annals of Internal Medicine, 108, 387–389. |
| Horton-Salway, M. (2002). Bio-psycho-social reasoning in GPs’ case narratives: the discursive construction ofME patients’ identities.Health6, 401–421. |
| Ioannidis, J.P. (2005). Why most published research findings are false.PLoS Medicine, 2, e124. |
| Jammes, Y., Steinberg, J. G., Delliaux, S. & Brégeon, F. (2009). Chronic fatigue syndrome combines increased exercise-induced
oxidative stress and reduced cytokine andHsp responses.Journal of Internal Medicine, 266, 196–206. |
| Jason, L.A., Torres-Harding, S., Brown, M., Sorenson, M., Donalek, J., Corradi, K., et al. (2008). Predictors of change following participation in non-pharmacologic interventions for CFS.TropicalMedicine and Health, 36, 23–32. |
| Jason, L.A., Torres-Harding, S., Friedberg, F., Corradi, K., Njoku, M.G., Donalek, J., et al. (2007). Non-pharmacologic interventions for CFS: a randomized trial.Journal of Clinical and PsychologicalMedicine, 14, 275–296. |
| Jones, D.E., Hollingsworth, K.G., Taylor, R., Blamire, A.M. & Newton, J.L. (2010). Abnormalities in pHhandling by peripheralmuscle and potential regulation by the autonomic nervous system in chronic fatigue syndrome.Journal of Internal Medicine, 267, 394–401. doi: 10.1111/j.1365-2796.2009.02160.x. |
| Jongbloed, R. (2009). Doorbraak in behandeling vermoeidheidssyndroom.De Telegraaf, 28 augustus. |
| Kaushik, N., Fear, D., Richards, S.C., McDermott, C.R., Nuwaysir, E.F., Kellam, P., et al. (2005). Gene expression in peripheral
blood mononuclear cells from patients with chronic fatigue syndrome.Journal of Clinical Pathology, 58, 826–832. |
| Kempke, S., Goossens, L., Luyten, P., Bekaert, P., Van Houdenhove, B. & VanWambeke, P. (2010). Predictors of outcome in amulti-component treatment program for chronic fatigue syndrome.Journal of Affective Disorders, 126, 174–179. doi:10.1016/j.jad.2010.01.073. |
| Kerr, J.R., Burke, B., Petty, R., Gough, J., Fear, D., Mattey, D.L., et al. (2008). Seven genomic subtypes of chronic fatigue
syndrome/myalgic encephalomyelitis: a detailed analysis of gene networks and clinical phenotypes.Journal of Clinical Pathology, 61, 730–739. |
| Klimas, N.G., Salvato, F.R., Morgan, R. & Fletcher, M.A. (1990). Immunologic abnormalities in chronic fatigue syndrome.Journal of ClinicalMicrobiology, 28, 1403–1410. |
| Knoop, H., Bleijenberg, G., Gielissen, M.F., Meer, J.W.M. van der & White, P.D. (2007). Is a full recovery possible after
cognitive behavioural therapy for chronic fatigue syndrome?Psychotherapy and Psychosomatics, 76, 171–176. |
| Koolhaas, M.P., Boorder, H. de & Hoof, E van. (2008). Cognitieve gedragstherapie bij het chronische vermoeidheidssyndroom (ME/CVS) vanuit het perspectief van de patiënt.Medisch Contact. ISBN: 978-90-812658-1-2. |
| Kuhn, T.S. (1962).The structure of scientific revolutions. Chicago: University of Chicago Press. |
| LaManca, J. J., Peckerman, A., Sisto, S.A., DeLuca, J., Cook, S. & Natelson, B.H. (2001). Cardiovascular responses of women
with chronic fatigue syndrome to stressful cognitive testing before and after strenuous exercise.Psychosomatic Medicine, 63, 756–764. |
| LaManca, J. J., Sisto, S.A., DeLuca, J., Johnson, S., Lange, G., Pareja, J., et al. (1998). Influence of exhaustive treadmill
exercise on cognitive functioning in chronic fatigue syndrome.American Journal of Medicine, 105, 59S–65S. |
| Lange, F.P. de, Kalkman, J.S., Bleijenberg, G., Hagoort, P., Meer, J.W.M. van der & Toni, I. (2005). Graymatter volume reduction
in the chronic fatigue syndrome.Neuroimage, 26, 777–781. |
| Lange, G., DeLuca, J., Maldjian, J.A., Lee, H., Tiersky, L.A. & Natelson, B.H. (1999). Brain MRI abnormalities exist in a
subset of patients with chronic fatigue syndrome.Journal of the Neurological Sciences, 171, 3–7. |
| Lauteslager, M. (2006). Het evidence-beest heeft kuren.Gebruik en misbruik van EBP, RCT- en EST-methodologie.Tijdschrift voor Psychotherapie, 32, 347–366. doi: 10.1007/ BF03062231. |
| Lerner, A.M., Dworkin, H. J., Sayyed, T., Chang, C.H., Fitzgerald, J.T., Beqaj, S., et al. (2004). Prevalence of abnormal
cardiac wall motion in the cardiomyopathy associated with incomplete multiplication of Epstein-barr Virus and/or cytomegalovirus
in patients with chronic fatigue syndrome.In Vivo, 18, 417–424. |
| Lerner, A.M., Lawrie, C. & Dworkin, H.S. (1993). Repetitively negative changing Twaves at 24-h electrocardiographicmonitors
in patients with the chronic fatigue syndrome. Left ventricular dysfunction in a cohort.Chest, 104, 1417–1421. |
| Light, A.R., White, A.T., Hughen, R.W. & Light, K.C. (2009). Moderate exercise increases expression for sensory, adrenergic, and immune genes in chronic fatigue syndrome patients but not in normal subjects.Journal of Pain, 10, 1099–1112. doi:10.1016/ j.jpain.2009.06.003. |
| Lloyd, A., Hickie, I., Hickie, C., Dwyer, J. & Wakefield, D. (1992). Cell-mediated immunity in patients with chronic fatigue
syndrome, healthy control subjects and patients with major depression.Clinical & Experimental Immunology, 87, 76–79. |
| Lo, S.C., Pripuzova, N., Li, B., Komaroff, A.L., Hung, G.C., Wang, R., et al. (2010). Detection ofMLV-related virus gene sequences in blood of patients with chronic fatigue syndrome and healthy blood donors.Proceedings of the National Academy of Sciences, 107, 15874–15879. doi: 10.1073/pnas.1006901107. |
| Lombardi, V.C., Ruscetti, F.W., Das Gupta, J., Pfost, M.A., Hagen, K.S., Peterson, D.L., et al. (2009). Detection of an infectious retrovirus, XMRV, in blood cells of patients with chronic fatigue syndrome.Science, 326, 585–589. doi: 10.1126/science.1179052. |
| Lorusso, L., Mikhaylova, S.V., Capelli, E., Ferrari, D., Ngonga, G.K. & Ricevuti, G. (2009). Immunological aspects of chronic
fatigue syndrome.Autoimmunity Reviews, 8, 287–291. |
| Luborsky, L., Diguer, L., Seligman, D.A., Rosenthal, R., Krause, E.D., Johnson, S., et al. (1999). The researcher’s own therapy
allegiances: a ‘wild card’ in comparisons of treatment efficacy.Clinical Psychology Science and Practice, 6, 95–106. |
| Maes, M. & Twisk, F.N.M. (2009). Why myalgic encephalomyelitis/chronic fatigue syndrome (ME/CFS)may kill you: disorders in
the inflammatory and oxidative and nitrosative stress (IOenNS) pathways may explain cardiovascular disorders inME/CFS.Neuroendocrinology Letters, 30, 677–693. |
| Maes, M. & Twisk, F.N.M. (2010a). Chronic fatigue syndrome: Harvey andWessely’s (bio)- psychosocial model versus a bio(psychosocial)model based on inflammatory and oxidative and nitrosative stress pathways.BMCMedicine, 8, 35. doi:10.1186/1741-7015-8-35. |
| Maes, M. & Twisk, F.N.M. (2010b). Belgische CVS-referentiecentra: onwetenschappelijk, immoreel & onethisch.Artsenkrant, 2049, 22–23. |
| Maes, M., Mihaylova, I. & Leunis, J.C. (2007). Increased serum IgA and IgM against LPS of enterobacteria in chronic fatigue
syndrome (CFS): indication for the involvement of gram-negative enterobacteria in the etiology of CFS and for the presence
of an increased gut-intestinal permeability.Journal of Affective Disorders, 99, 237–240. |
| Maes, M., Mihaylova, I., Kubera, M. & Bosmans, E. (2007). Not in themind but in the cell: increased production of cyclo-oxygenase-2
and inducible NO synthase in chronic fatigue syndrome.Neuroendocrinology Letters, 28, 463–469. |
| Matsuda, Y., Matsui, T., Kataoka, K., Fukada, R., Fukuda, S., Kuratsune, H., et al. (2009). A two-year follow-up study of chronic fatigue syndrome co-morbid with psychiatric disorders.Psychiatry and Clinical Neurosciences, 15, 46–53. |
| McCully, K.K. & Natelson, B.H. (1999). Impaired oxygen delivery tomuscle in chronic fatigue syndrome.Clinical Science, 97, 603–608. |
| ME Association. (2010).ManagingmyME. www.meassociation.org.uk/wp-content/uploads/2010/09/2010-survey-report-lo-res10.pdf (opgehaald 14 april 2011) |
| Meeus, M., Nijs, J., Huybrechts, S. & Truijen, S. (2010). Evidence for generalized hyperalgesia in chronic fatigue syndrome: a case control study.Clinical Rheumatology, 29, 393–398. doi: 10.1007/s10067-009-1339-0. |
| Miwa, K. & Fujita, M. (2009). Cardiac function fluctuates during exacerbation and remission in young adults with chronic fatigue syndrome and ‘small heart’.Journal of Cardiology, 54, 29–35. doi:10.1016/j.jjcc.2009.02.008. |
| Myhill, S., Booth, N.E. & McLaren-Howard, J. (2009). Chronic fatigue syndrome and mitochondrial dysfunction.International Journal of Clinical and ExperimentalMedicine, 2, 1–16. |
| Natelson, B.H., Weaver, S.A., Tseng, C.L. & Ottenweller, J.E. (2005). Spinal fluid abnormalities in patients with chronic
fatigue syndrome.Clinical Diagnostic Labaratory Immunology, 12, 52–55. |
| Nicolson, G.L., Gan, R. & Haier, J. (2003). Multiple co-infections (mycoplasma, chlamydia, human herpes virus-6) in blood
of chronic fatigue syndrome patients: association with signs and symptoms.Acta Pathologica, Microbiologica et Immunologica Scandinavica, 111, 557–566. |
| Nijs, J. & De Meirleir, K. (2005). Impairments of the 2-5A synthetase / RNase L pathway in chronic fatigue syndrome.In Vivo, 19, 1013–1021. |
| Nijs, J., Nicolson, G.L., De Becker, P., Coomans, D. & DeMeirleir, K. (2002). High prevalence of mycoplasma infections among
european chronic fatigue syndrome patients. Examination of fourMycoplasma species in blood of chronic fatigue syndrome patients.FEMS Immunology & MedicalMicrobiology, 34, 209–214. |
| Nijs, J., Vanherberghen, K., Duquet, W. & De Meirleir, K. (2004). Chronic fatigue syndrome: lack of association between pain-related
fear of movement and exercise capacity and disability.Physical Therapy, 84, 696–705. |
| Nimnuan, C., Rabe-Hesketh, S., Wessely, S. & Hotopf, M. (2001). Howmany functional somatic syndromes?Journal of Psychosomatic Research, 51, 549–557. |
| NIP.Kerncompetenties gezondheidspsycholoog.www.psynip.nl/upload5/sectorg/kerncompetenties%20gz%20def%20261006.doc (opgehaald 24 juni 2009). Inmiddels niet meer on-line beschikbaar, maar op te vragen bij Gerard Nijssen, secretaris van de sector Gezondheidszorg van het Nederlands Instituut van Psychologen (NIP) |
| Núñez, M., Fernández-Solà, J., Nuñez, E., Fernández-Huerta, J.M., Godás-Sieso, T. & Gomez-Gil, E. (2011). Health-related quality of life in patients with chronic fatigue syndrome: group cognitive behavioural therapy and graded exercise versus usual treatment. A randomised controlled trial with 1 year of follow-up.Clinical Rheumatology, 30, 381–389. doi: 10.1007/s10067-010-1677-y. |
| Patrick Neary, J., Roberts, A.D., Leavins, N., Harrison, M.F., Croll, J.C. & Sexsmith, J.R. (2008). Prefrontal cortex oxygenation
during incremental exercise in chronic fatigue syndrome.Clinical Physiology and Functional Imaginging, 28, 364–372. |
| Peckerman, A., LaManca, J. J., Dahl, K.A., Chemitiganti, R., Qureishi, B. & Natelson, B.H. (2003). Abnormal impedance cardiography
predicts symptom severity in chronic fatigue syndrome.American Journal of theMedical Sciences, 326, 55–60. |
| Price, J.R., Mitchell, E., Tidy, E. & Hunot, V. (2008). Cognitive behaviour therapy for chronic fatigue syndrome in adults.Cochrane Database of Systematic Reviews, 3 (CD001027). |
| Prins, J.B., Bleijenberg, G., Bazelmans, E., Elving, L.D., Boo, T.M. de, Severens, J.L., et al. (2001). Cognitive behaviour
therapy for chronic fatigue syndrome: amulticentre randomised controlled trial.Lancet, 357, 841–847. |
| Puliyel, J.M. (2001). Evidence based medicine:making it better.Economic & PoliticalWeekly, 46, 23–26. |
| Ramsay, A.M. (1978). ‘Epidemic neuromyasthenia’ 1955–1978.PostgraduateMedical Journal, 54, 718–721. |
| Ramsay, A.M. (1988).Myalgic encephalomyelitis and postviral fatigue states: the saga of Royal Free disease. London: GowerMedical Publishing. |
| Reeves, W.C., Wagner, D., Nisenbaum, R., Jones, J. F., Gurbaxani, B., Solomon, L., et al. (2005). Chronic fatigue syndrome: a clinically empirical approach to its definition and study.BMCMedicine, 3, 19. |
| Scheeres, K., Wensing, M., Knoop, H. & Bleijenberg, G. (2008). Implementing cognitive behavioral therapy for chronic fatigue
syndrome in a mental health center: a benchmarking evaluation.Journal of Consulting and Clinical Psychology, 76, 163–171. |
| Schutzer, S.E., Angel, T. E., Liu, T., Schepmoes, A.A., Clauss, T.R., Adkins, J.N., et al. (2011). Distinct cerebrospinal fluid proteomes differentiate post-treatment lyme disease from chronic fatigue syndrome.PLoS ONE, 6, e17287. doi:10.1371/journal.pone.0017287. |
| Schwartz, R.B., Komaroff, A.L., Garada, B.M., Gleit, M., Doolittle, T.H., Bates, D.W., et al. (1994). SPECT imaging of the
brain: comparison of findings in patients with chronic fatigue syndrome, AIDS dementia complex, andmajor unipolar depression.American Journal of Roentgenology, 162, 943–951. |
| Sharpe, M.C., Archard, L.C., Banatvala, J.E., Borysiewicz, L.K., Clare, A.W., David, A., et al. (1991). Chronic fatigue syndrome:
guidelines for research.Journal of The Royal Society of Medicine, 84, 118–121. |
| Sheedy, J.R., Wettenhall, R.E., Scanlon, D., Gooley, P.R., Lewis, D.P., McGregor, N., et al. (2009). Increased d-lactic acid
intestinal bacteria in patients with chronic fatigue syndrome.In Vivo, 23, 621–628. |
| Siegel, S.D., Antoni, M.H., Fletcher, M.A., Maher, K., Segota, M.C., Klimas, N. (2006). Impaired natural immunity, cognitive
dysfunction, and physical symptoms in patients with chronic fatigue syndrome: preliminary evidence for a subgroup?J Psychosom Res, 60, 559–66. |
| Siemionow, V., Fang, Y., Calabrese, L., Sahgal, V. & Yue, G.H. (2004). Altered central nervous system signal duringmotor performance
in chronic fatigue syndrome.Clinical Neurophysiology, 115, 2372–2381. |
| Song, S. & Jason, L.A. (2005). A population-based study of chronic fatigue syndrome (CFS) experienced in differing patient
groups: an effort to replicate Vercoulen et al.’smodel of CFS.Journal of Mental Health, 14, 277–289. |
| Spence, V.A., Kennedy, G., Belch, J. J., Hill, A. & Khan, F. (2008). Low-grade inflammation and arterial wave reflection in
patients with chronic fatigue syndrome.Clinical Science, 114, 561–566. |
| Stein, E. (2005).Assessment and treatment of patients withME/CFS: clinical guidelines for psychiatrists. www.ualberta.ca/BIOETHICS/Symposia%20pdfs/Symposium2010/FMCFSPsychiatry-overview.pdf (opgehaald 14 april 2011) |
| SteungroepME & Arbeidsongeschiktheid (2005).Knelpunten bijME/CVS. Groningen.Overhandigd aan de Tweede Kamer-commissie Volksgezondheid, Welzijn & Sport op 22 maart 2005. |
| Streeten, D.H. & Bell, D.S. (1998). Circulating blood volume in chronic fatigue syndrome.Journal of Chronic Fatigue Syndrome, 4, 3–11. |
| Stulemeijer, M., Jong, L.W. de, Fiselier, T. J., Hoogveld, S.W. & Bleijenberg, G. (2005). Cognitive behaviour therapy for
adolescents with chronic fatigue syndrome: randomised controlled trial.British Medical Journal, 330, 14. |
| Suhadolnik, R. J., O’Brien, K., Peterson, D., Welsch, S., Reichenbach, N.L., Gabriel, J., et al. (2004). Clinical and biochemical
characteristics differentiating chronic fatigue syndrome frommajor depression and healthy control populations: relation to
dysfunction and RNase L pathway.Journal of Chronic Fatigue Syndrome, 12, 5–35. |
| Thambirajah, A.A., Sleigh, K., Stiver, H.G. & Chow, A.W. (2008). Differential heat shock protein responses to strenuous standardized
exercise in chronic fatigue syndrome patients andmatched healthy controls.Clinical & InvestigativeMedicine, 31, E319. |
| Thomas, M. & Smith, A. (2009). An investigation into the cognitive deficits associated with chronic fatigue syndrome.The Open Neurology Journal, 3, 13–23. |
| Torenbeek, M., Mes, C.A., Liere, M. J. van, Schreurs, K.M., Meer, R. ter, Kortleven, G.C., et al. (2006). Gunstige resultaten
van een revalidatieprogramma met cognitieve gedragstherapie & gedoseerde fysieke activiteit bij patiënten met het chronischevermoeidheidssyndroom.Nederlands tijdschrift voor geneeskunde, 150, 2088–2094. |
| Twisk, F.N.M. & Maes, M. (2009). A review on cognitive behavorial therapy (CBT) and graded exercise therapy (GET) in myalgic
encephalomyelitis (ME) / chronic fatigue syndrome (CFS): CBT/GET is not only ineffective and not evidence-based, but also
potentially harmful for many patients withME/CFS.Neuroendocrinology Letters, 30, 284–299. |
| Twisk, F.N.M., Arnoldus, R. J. & Maes, M. (2010). Plausible explanations for neurocognitive deficits inME/CFS, aggravation of neurocognitive impairment induced by exertion.PsychologicalMedicine, 40, 1230–1231. doi:10.1017/S0033291710000504. |
| Van den Eede, F., Moorkens, G., Van Houdenhove, B., Cosyns, P. & Claes, S. J. (2007). Hypothalamic-pituitary-adrenal axis
function in chronic fatigue syndrome.Neuropsychobiology, 55, 112–120. |
| Van Houdenhove, B. (2006). What is the aim of cognitive behaviour therapy in patients with chronic fatigue syndrome?Psychotherapy and Psychosomatics, 75, 396–397. |
| Van Oosterwijck, J., Nijs, J., Meeus, M., Lefever, I., Huybrechts, L., Lambrecht, L., et al. (2010). Pain inhibition and postexertional malaise inmyalgic encephalomyelitis/ chronic fatigue syndrome: an experimental study.Journal of Internal Medicine, 268, 265–278. doi: 10.1111/j.1365-2796.2010.02228.x. |
| Vandenbergen, J. & Vanheule, S. (2005). Het chronische-vermoeidheidssyndroom en betekenisverlening door artsen.Tijdschrift voor Psychiatrie, 47, 359–367. |
| VanNess, J.M., Snell, C.R., Stevens, S.R. & Stiles, T.L. (2007). Metabolic and neurocognitive responses to an exercise challenge
in chronic fatigue syndrome (CFS).Medicine & Science in Sports and Exercise, 39, S445. |
| VanNess, J.M., Snell, C.R., Stevens, S.R., Bateman, L. & Keller, B.A. (2006). Using serial cardiopulmonary exercise tests
to support a diagnosis of chronic fatigue syndrome.Medicine & Science in Sports and Exercise, 38, S85. |
| Veer, A J. de & Francke, A.L. (2008).Zorg voorME/CVS-patiënten. Ervaringen van de achterban van patiëntenorganisatiesmet de Gezondheidszorg. Utrecht:NIVEL. |
| Vercoulen, J.H., Swanink, C.M., Fennis, J.F., Galama, J.M., Meer, J.W.M. van der & Bleijenberg, G. (1994). Dimensional assessment
of chronic fatigue syndrome.Journal of Psychosomatic Research, 38, 383–392. |
| Vercoulen, J.H., Swanink, C.M., Fennis, J.F., Galama, J.M., Meer, J.W.M. van der & Bleijenberg, G. (1996). Prognosis in chronic
fatigue syndrome: a prospective study on the natural course.Journal of Neurology, Neurosurgery & Psychiatry, 60, 489–494. |
| Vercoulen, J.H., Swanink, C.M., Galama, J.M., Fennis, J.F., Jongen, P J., Hommes, O.R., et al. (1998). The persistence of
fatigue in chronic fatigue syndrome and multiple sclerosis: development of amodel.Journal of Psychosomatic Research, 45, 507–517. |
| Vercoulen, J.H., Swanink, C. M., Zitman, F.G., Vreden, S.G., Hoofs, M.P., Fennis, J.F., et al. (1996). Randomised, double-blind,
placebo-controlled study of fluoxetine in chronic fatigue syndrome.Lancet, 347, 858–861. |
| Vermeulen, R.C., Kurk, R.M., Visser, F.C., Sluiter, W. & Scholte, H.R. (2010). Patients with chronic fatigue syndrome performed worse than controls in a controlled repeated exercise study despite a normal oxidative phosphorylation capacity.Journal of Translational Medicine, 8, 93. doi:10.1186/1479-5876-8-93. |
| Vollmer-Conna, U., Piraino, B.F., Cameron, B., Davenport, T., Hickie, I., Wakefield, D., et al. (2008). Cytokine polymorphisms
have a synergistic effect on severity of the acute sickness response to infection.Clinical Infectious Diseases, 47, 1418–1425. |
| Weinstein, A.A., Drinkard, B.M., Diao, G., Furst, G., Dale, J.K., Straus, S.E., et al. (2009). Exploratory analysis of the relationships between aerobic capacity and self-reported fatigue in patients with rheumatoid arthritis, polymyositis, and chronic fatigue syndrome.PhysicalMedicine & Rehabilitation, 1, 620–628. doi:10.1016/j.pmrj.2009.04.007. |
| Werf, S.P. van der, Vree, B. de, Meer, J.W.Mvan der & Bleijenberg, G. (2002). Natural course and predicting self-reported
improvement in patients with a relatively short illness duration.Journal of Psychosomatic Research, 53, 749–753. |
| Wessely, S. (2003). Bombs and the balance sheet.The Guardian, 1 maart. |
| Whistler, T., Jones, J.F., Unger, E.R. & Vernon, S.D. (2005). Exercise responsive genes measured in peripheral blood of women
with chronic fatigue syndrome and matched control subjects.BMC Physiology, 5, 5. |
| White, P.D., Goldsmith, K.A., Johnson, A.L., Potts, L., Walwyn, R., DeCesare, J.C., et al. (2011). Comparison of adaptive pacing therapy, cognitive behaviour therapy, graded exercise therapy, and specialistmedical care for chronic fatigue syndrome (PACE): a randomised trial.The Lancet, 377, 823–836. doi:10.1016/S0140-6736(11)60096-2. |
| Whiteside, A., Hansen, S. & Chaudhuri, A. (2004). Exercise lowers pain threshold in chronic fatigue syndrome.Pain, 109, 497–499. |
| Whiting, P., Bagnall, A.M., Sowden, A.J., Cornell, J.E., Mulrow, C.D. & Ramirez, G. (2001). Interventions for the treatment
andmanagement of chronic fatigue syndrome: a systematic review.Journal of The AmericanMedical Association, 286, 1360–1368. |
| WHO (1967). International Classification of Diseases, Eighth Revision (ICD-8).I (code 323), 158. Geneve:World Health Organization. |
| WHO (1992). International Classification of Diseases, Tenth Revision (ICD-10).G93.3. Geneve: World Health Organization. |
| WHO (2001). B. Saraceno (Director Department ofMentalHealth), 16 october 2001. Brief in antwoord op vragen van een Britse patiëntenbelangenorganisatie.www.dsm5watch.wordpress.com/icd-11-me-cfs (opgehaald 14 april 2011). |
| WHO (2004). André l’Hours (WHO headquarters), 23 januari 2004. Brief in antwoord op formele vragen van een Britse patiëntenbelangenorganisatie.www.dsm5watch.wordpress.com/icd-11-me-cfs (opgehaald 14 april 2011). |
| Wiborg, J.F., Knoop, H., Stulemeijer, M., Prins, J.B. & Bleijenberg, G. (2010). How does cognitive behaviour therapy reduce fatigue in patients with chronic fatigue syndrome? The role of physical activity.PsychologicalMedicine, 40, 1281–1287. doi: 10.1007/s10067-009- 1339-0. |
| Wood, B. & Wessely, S. (1999). Personality and social attitudes in chronic fatigue syndrome.Journal of Psychosomatic Research, 47, 385–397. |
| Working group on CFS/ME. (2002).A report of the CFS/ME working group. www.dh.gov.uk/en/Publicationsandstatistics/Publications/PublicationsPolicyAndGuidance/Browsable/DH_4095249 (opgehaald op 14maart 2011). |
| Wyller, V.B., Barbieri, R., Thaulow, E. & Saul, J.P. (2008). Enhanced vagal withdrawal during mild orthostatic stress in adolescents
with chronic fatigue.Annals of Noninvasive Electrocardiology, 13, 67–73. |
| Zhang, C., Baumer, A., Mackay, I.R., Linnane, A.W. & Nagley, P. (1995). Unusual pattern of mitochondrial DNAdeletions in skeletalmuscle
of an adult human with chronic fatigue syndrome.HumanMolecular Genetics, 4, 751–754. |
| Zhang, L., Gough, J., Christmas, D., Mattey, D. L., Richards, S.C., Main, J., et al. (2010). Microbial infections in eight
genomic subtypes of chronic fatigue syndrome/myalgic encephalomyelitis.Journal of Clinical Pathology, 63, 156–164. |